Las otras dianas del trastorno por uso de alcohol
Afectaciones sistémicas derivadas del consumo excesivo de alcohol

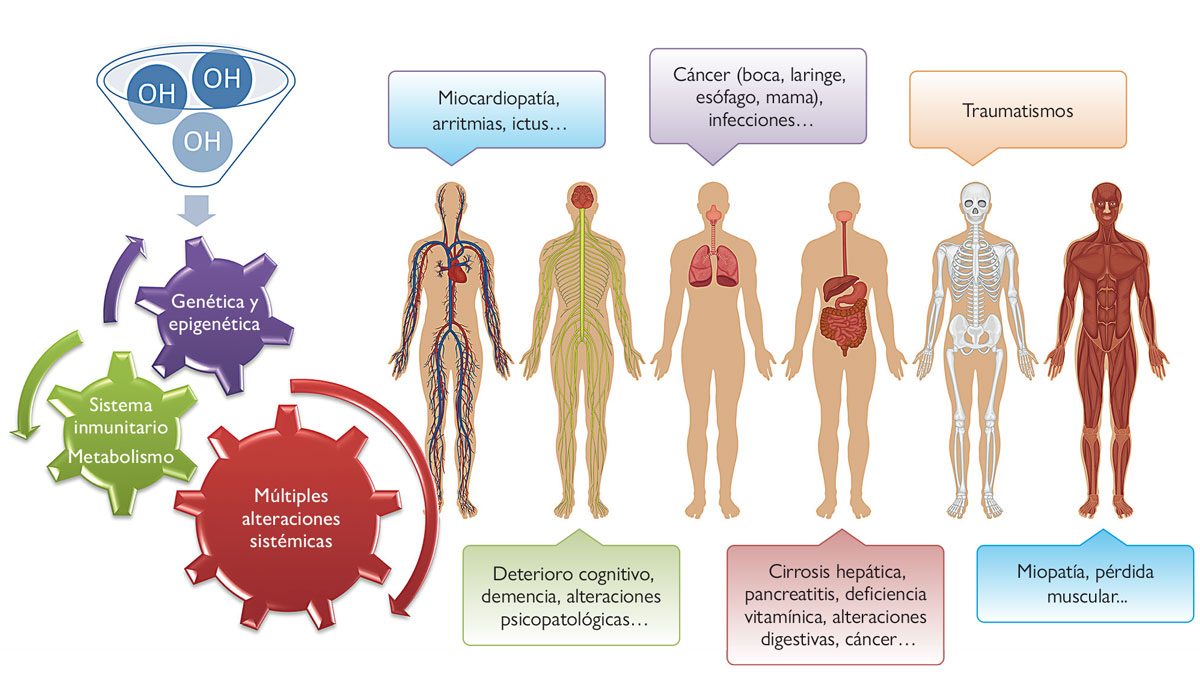
Consumir alcohol es un hecho arraigado y normalizado en nuestra sociedad, aunque ello pueda suponer un daño físico para el individuo. El consumo de riesgo es un patrón de consumo de alcohol que aumenta la probabilidad de padecer consecuencias negativas para el bebedor o para su entorno. El hígado es, por excelencia, el órgano más afectado por el consumo abusivo de alcohol; sin embargo, el trastorno por uso de alcohol es una enfermedad sistémica con afectaciones orgánicas y psíquicas muy variadas. El sistema inmunitario, el neurológico o el cardiovascular son algunos de los que se pueden ver afectados por el consumo continuado de esta sustancia. Además, el alcohol puede ser la causa de alteraciones epigenéticas que pueden transmitirse de una generación a otra.
Palabras clave: trastorno por uso de alcohol, inmunidad, daño neurológico, sistema cardiovascular, epigenética.
El consumo de alcohol apareció para quedarse y normalizarse en nuestra cultura y sociedad. De hecho, el alcohol, de entre las sustancias adictivas, ha sido hegemónico a lo largo de la historia de la humanidad. Incluso la paleogenética, un campo emergente que resucita a los ancestros de las proteínas conservadas en los restos de organismos antiguos, sitúa una mutación de alcohol deshidrogenasa clase 4 (ADH4 –primera enzima del tracto digestivo que es capaz de metabolizar el etanol–) en primates de hace aproximadamente diez millones de años (Carrigan et al., 2015).
Actualmente, según el último informe del Observatorio Español de las Drogas y las Adicciones, el alcohol es, sin duda, la sustancia psicoactiva más consumida en la población y la que genera mayor número de admisiones a tratamiento por abuso o dependencia de sustancias legales o ilegales. En concreto, anualmente se registran en España cerca de 25.000 admisiones a tratamiento por alcohol (35 % del total) y, además, se encuentra presente en gran parte de patrones de policonsumo de sustancias, especialmente cocaína y cánnabis (Observatorio Español de las Drogas y las Adicciones, 2020).
«D’entre les diferents substàncies addictives, l’alcohol ha estat hegemònic al llarg de la història de la humanitat»
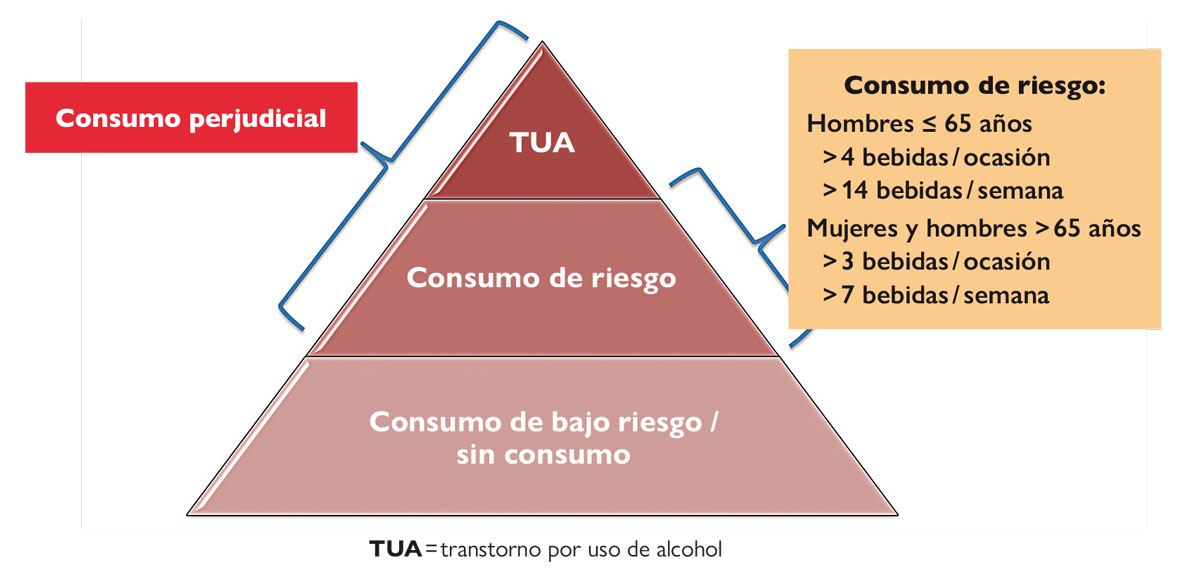
El consumo de riesgo es un patrón de consumo de alcohol que aumenta la probabilidad de padecer consecuencias negativas para el bebedor o para su entorno. Existen diferentes formas de consumo excesivo de alcohol que suponen un riesgo para la salud o producen daño importante para el individuo. Entre ellas se incluirían el consumo semanal o diario elevado, las intoxicaciones etílicas agudas y el binge drinking o consumo de bebidas alcohólicas en atracones (consumo de cinco o más vasos/copas o combinados en un periodo corto de tiempo).
La prevalencia de consumo de riesgo de alcohol, medida a través del cuestionario AUDIT, en la población española de 15 a 64 años se sitúa en 5,1 %, lo que permitió estimar que en 2017 había aproximadamente 1.600.000 consumidores de alcohol de riesgo en España (1.200.000 hombres y 400.000 mujeres) (Observatorio Español de las Drogas y las Adicciones, 2020).
A nivel orgánico, es bien sabido que el hígado es, por excelencia, el órgano más afectado por el consumo abusivo de alcohol ya que metaboliza la mayor parte del etanol ingerido y da lugar a un metabolito (el acetaldehído) potencialmente tóxico y a radicales libres que causan daño hepático (Cederbaum, 2012). Sin embargo, el trastorno por uso de alcohol (TUA) otrora llamado alcoholismo, es una enfermedad sistémica cuyas afectaciones orgánicas pueden ser muy variadas y, algunas de ellas, menos conocidas para la población. El sistema inmunitario, el neurológico o el cardiovascular son algunos de los sistemas que se pueden ver afectados en los pacientes con consumo excesivo de alcohol. Además, se ha demostrado que el alcohol puede ser un agente cancerígeno y, de hecho, se ha asociado a diversos tipos de cáncer, como por ejemplo el de hígado, el de cabeza y cuello, el de esófago o el de mama, entre otros (Degenhardt et al., 2018).
En España, gracias al programa Redes Temáticas de Investigación Cooperativa en Salud (RETICS) del Instituto de Salud Carlos III, existe, desde el año 2003, la Red de Trastornos Adictivos (RTA). Esta red científica actualmente está formada por dieciocho grupos de investigación de distintas comunidades autónomas, volcados en ampliar el conocimiento entorno al abuso de sustancias, sus orígenes y sus consecuencias. En el marco de la RTA, en 2013 se creó el primer estudio multicéntrico de pacientes con trastorno por uso de alcohol que solicitan tratamiento por primera vez en España (Estudio CohRTA) (Sanvisens et al., 2017). A fecha de hoy, el estudio CohRTA cuenta con más de 900 pacientes reclutados y un biobanco de muestras biológicas asociadas.
Sistema inmunitario: alteraciones sigilosas
El sistema inmunitario es un sistema complejo que es clave para la defensa del huésped contra los patógenos y consta de dos componentes: la inmunidad innata y la inmunidad adaptativa (Szabo y Saha, 2015). El consumo excesivo de alcohol predispone a infecciones como la neumonía bacteriana, la tuberculosis, las hepatitis virales o el virus de la inmunodeficiencia humana (VIH), entre otras. Además, los pacientes con consumo excesivo de alcohol son susceptibles a la aparición de complicaciones graves (sepsis) en el curso de una infección. Los efectos directos del alcohol sobre el sistema inmunitario juegan un papel fundamental en la patogénesis de las infecciones, aunque otras situaciones, como la malnutrición, la hepatopatía y la vulnerabilidad social, contribuyen a aumentar el riesgo de infecciones.
Los efectos deletéreos del alcohol sobre la respuesta inmunitaria dependerán del órgano o sistema afectado; el hígado, el pulmón, el tracto gastrointestinal, el sistema cardiovascular y el sistema nervioso son los más estudiados. Además, dependiendo del patrón de consumo (agudo o crónico, regular o en atracones), los efectos sobre la respuesta inmunitaria serán distintos.
El consumo de alcohol también puede favorecer el crecimiento de bacterias gramnegativas en el intestino, lo que se puede traducir en un aumento de la permeabilidad intestinal y de los niveles de lipopolisacáridos en sangre periférica. Los lipopolisacáridos activan las células inmunes y su respuesta inflamatoria a través de citocinas y mediadores inflamatorios.
La inmunidad innata es la primera línea de defensa del huésped. Produce una respuesta inmediata e inespecífica frente a la exposición a cualquier antígeno y resulta en una activación molecular y celular que contendrá la infección. La unión entre moléculas y receptores precipita una serie de señales intracelulares que resultarán en la activación de los llamados factores de transcripción, necesarios para controlar la expresión de genes. Estos factores, una vez activados, codifican una serie de citocinas (interleucinas [IL] 1 y 6, factor de necrosis tumoral α [TNF-α] e interferón [IFN]), quimiocinas, moléculas de adhesión e inmunorreceptores, que favorecerán la activación, la migración y el reclutamiento de células y de moléculas efectoras en el lugar de la infección.
Por su lado, la inmunidad adaptativa es una respuesta retardada, compleja y específica, que requiere del contacto previo con el antígeno y que es capaz de crear memoria inmunológica. Presenta dos grandes componentes: el celular y el humoral.
.
«L’alcohol és un immunosupressor que pot afectar tots els components de la immunitat innata i adaptativa»
Los linfocitos T y B son las dos principales poblaciones celulares de la inmunidad adaptativa. El antígeno puede estimular los receptores de ambas células, pero la gran mayoría de linfocitos B requieren de la ayuda de linfocitos T cooperadores (helper) para su activación y posterior producción de anticuerpos específicos. Por tanto, la activación del linfocito T virgen (naive) se considera un paso esencial en la respuesta adaptativa.
El componente humoral está formado por inmunoglobulinas producidas por linfocitos B activados. Tanto los anticuerpos inespecíficos como los específicos son capaces de eliminar microorganismos extracelulares. Diferentes tipos de inmunoglobulinas se producen en diferentes momentos de la infección y en respuesta a una amplia variedad de antígenos.
El alcohol es un inmunosupresor que puede afectar a todos los componentes de la inmunidad innata y adaptativa a través de mecanismos de toxicidad directa o indirecta originada en el curso de la metabolización del etanol. Cabe resaltar que, además de la repercusión sobre el riesgo de infecciones, los defectos en la respuesta inmune juegan un papel importante en la patogénesis de la hepatopatía alcohólica, la pancreatitis aguda, ciertos tipos de cáncer, la ateroesclerosis y la dificultad para cicatrizar heridas.
La estructura y el tamaño de la molécula de etanol le permite atravesar fácilmente las membranas celulares; por tanto, los cambios moleculares y metabólicos producidos por la molécula del etanol pueden alterar todas las células del sistema inmunitario, lo que finalmente afectará a su número, función y supervivencia, y provocará un envejecimiento prematuro del sistema (Zuluaga et al., 2020).
Alteraciones neurológicas: un clásico de la medicina
Las alteraciones del sistema nervioso asociadas al abuso de alcohol se derivan principalmente del efecto tóxico directo del etanol y de alteraciones nutricionales, aunque también pueden ser secundarias a la disfunción de otros órganos, como ocurre en la encefalopatía hepática (Rao y Topiwala, 2020).
«La demència, la degeneració cerebel·losa o la polineuropatia poden estar relacionades amb la toxicitat de l’etanol»
El abuso prolongado de alcohol puede producir alteraciones en múltiples estructuras del sistema nervioso central y periférico, y ocasionar una pérdida desproporcionada de la sustancia blanca cerebral, junto con alteraciones en la función cognitiva, el cerebelo, el músculo esquelético o los nervios periféricos, entre otras.
Algunas de las enfermedades que pueden estar relacionadas con la toxicidad del etanol son la demencia, la degeneración cerebelosa o la polineuropatía. La degeneración cerebelosa generalmente aparece de forma gradual en semanas o meses, pero también puede hacer su aparición en años o comenzar de forma aguda. Inicialmente suelen producirse alteraciones de la marcha caracterizadas por debilidad, o incoordinación del movimiento de las extremidades. Por su lado, la polineuropatía se produce de forma gradual y progresiva, con una alteración inicial de la sensibilidad y, posteriormente, de la función motora y autonómica. Generalmente se presenta de forma simétrica y de predominio en las extremidades inferiores. Entre los síntomas más frecuentes figuran hormigueos, parestesias, disestesias, dolor, debilidad y alteración de la marcha.
Una de las alteraciones nutricionales significativas asociadas al trastorno por uso de alcohol es el déficit de tiamina. La encefalopatía de Wernicke es una enfermedad neurológica aguda asociada a este déficit; clínicamente se caracteriza por la aparición de confusión mental, alteraciones oculares y ataxia como describió Carl Wernicke en 1881. Se trata de un cuadro que una vez reconocido responde al tratamiento con vitamina B1, pero que en su forma crónica o síndrome de Korsakoff evoluciona a una psicosis o demencia irreversible. El déficit de tiamina produce daño cerebral y el cerebelo es la parte más afectada. Diversos estudios han descrito la prevalencia de la encefalopatía de Wernicke entre el 0,8 % y 2,8 % de la población general y un 12 % de los pacientes con trastorno por uso del alcohol. La mortalidad de pacientes con esta enfermedad es del 17 %; sin embargo, la investigación contemporánea sobre esta patología y el pronóstico de los pacientes es muy escasa. De hecho, hay un elevado porcentaje de enfermedad de Wernicke no diagnosticada probablemente debido a la dificultad para reconocer sus manifestaciones clínicas, la ausencia de marcadores biológicos fiables y la falta de detección del consumo de alcohol. En 2012, el grupo de trabajo sobre Alcohol y Alcoholismo de la Sociedad Española de Medicina Interna impulsó un estudio multicéntrico, en el que participaron 21 centros hospitalarios españoles, que consiguió registrar una de las mayores series de casos de esta enfermedad, con 434 pacientes (Chamorro et al., 2017).

Afectación cardiovascular: sigue la controversia
Para la población general, es poco conocido que el consumo de alcohol puede estar relacionado con enfermedad cardiovascular. A diferencia de los factores de riesgo clásicos como el tabaquismo o la hipercolesterolemia, el consumo excesivo de alcohol pasa algo más desapercibido como responsable evitable de daño cardiovascular. Es más, numerosos estudios han señalado el efecto cardioprotector del alcohol en consumos moderados y la controversia está servida. De hecho, el debate sobre el posible beneficio del consumo de alcohol se remonta a finales de los años setenta, cuando The Lancet publicó una asociación inversa entre consumo de alcohol y mortalidad por enfermedad coronaria, y se atribuyó este efecto a las propiedades beneficiosas del consumo moderado de vino (Leger et al., 1979). Cuatro décadas después se han publicado, en esta misma revista, los resultados de un estudio poblacional con casi 600.000 individuos sin enfermedad cardiovascular, procedentes de 83 cohortes en 19 países y concluyó que el consumo regular de una bebida alcohólica al día aumenta linealmente el riesgo de enfermedad cerebrovascular, insuficiencia cardiaca y muerte por enfermedad cardiovascular, excepto infarto agudo de miocardio (Wood et al., 2018).
Más allá de este extenso debate, la realidad es que el abuso de alcohol es la causa más frecuente de miocardiopatía dilatada no isquémica en el mundo. En España se estima que la prevalencia de miocardiopatía alcohólica en pacientes con trastorno por uso de alcohol es del 13 %, pero hasta la fecha no se ha definido con precisión el tiempo y la cantidad de alcohol que son necesarios para que aparezca esta patología. La miocardiopatía alcohólica se caracteriza por la dilatación y disfunción del ventrículo izquierdo de forma asintomática y se estima que los signos o síntomas no aparecen al menos hasta pasados quince años de consumo perjudicial. Esta enfermedad es indistinguible de otras formas de miocardiopatía y de ahí la importancia de tener en cuenta el consumo de alcohol como factor de riesgo ante una patología cardiovascular. Una forma preclínica de la miocardiopatía alcohólica es el llamado síndrome del corazón del fin de semana, que se caracteriza por la aparición de una arritmia cardíaca (fibrilación auricular) después de consumir alcohol en exceso durante el fin de semana.
El consumo de alcohol, agudo o crónico, también puede estar implicado en la hipertensión arterial y en la aparición de trastornos del ritmo cardíaco o arritmias que pueden ser clínicamente silentes.
La acción tóxica directa del etanol se desarrolla dentro de la célula miocárdica; la enzima aldehído-deshidrogenasa cataliza la conversión del etanol en acetaldehído, que es capaz de concentrarse en el miocardio y alterar la integridad funcional y estructural del miocardiocito. Otros procesos derivados del abuso de alcohol pueden jugar también su papel, como por ejemplo el estrés oxidativo, la inflamación sistémica o la permeabilidad intestinal (García-Calvo et al., 2020).
Actualmente se continúa investigando para determinar los mecanismos moleculares por los que el alcohol produce daño cardíaco, aunque parece clara la existencia de una predisposición genética y/o epigenética en determinados individuos.
Genética y epigenética: investigación emergente
A lo largo de los años, ha quedado bien establecido que tanto el consumo excesivo de alcohol como las complicaciones derivadas pueden tener un componente genético. Por ejemplo, existen modificadores genéticos de la neurotransmisión, como los genes que codifican el receptor GABA, es decir, el receptor de un neurotransmisor que participa en la comunicación entre neuronas, o los modificadores genéticos del metabolismo del etanol, en concreto, los polimorfismos de las enzimas implicadas en dicho metabolismo (Anstee et al., 2015).
Por otro lado, también está claro que la secuencia de ADN por sí sola no es la única fuente de transferencia de información entre generaciones. Las modificaciones químicas de ADN y la cromatina, así como los ARN no codificantes, son procesos moleculares críticos que regulan la expresión génica y se agrupan bajo la rúbrica de epigenética.
Las alteraciones epigenéticas se definen como cambios hereditarios en la expresión génica que no son debidos a ninguna alteración en la secuencia del ADN sino a una alteración de su estructura. En concreto, se trata de modificaciones de la metilación del ADN y de las modificaciones postraduccionales de histonas que cambian la estructura y la función de la cromatina. Más específicamente, la herencia epigenética puede resultar cuando estas marcas no se eliminan en las células germinales y, por lo tanto, pueden transmitirse de una generación a otra y contribuir así a la diversidad fenotípica.
Se ha demostrado que la dieta, los tóxicos ambientales y el estrés alteran las marcas epigenéticas con evidencia de que estas «exposiciones» pueden causar fenotipos transgeneracionales que pueden implicar herencia epigenética. La implicación de la herencia epigenética en los efectos transgeneracionales del alcohol no está bien estudiada, pero podría conducir a avances significativos en la comprensión de la vulnerabilidad al trastorno por uso de alcohol y sus consecuencias (Berkel y Pandey, 2017).
Claramente, los cambios epigenéticos, ya sean transitorios o permanentes, juegan un papel fundamental en la acción del alcohol en distintos procesos celulares y sistemas orgánicos. Comprender la naturaleza exacta de las interacciones del alcohol con el epigenoma podría ayudar en el diseño de mejores medicamentos para tratar una amplia gama de trastornos relacionados con el alcohol y el daño orgánico provocado por este.
Conclusiones
El trastorno por uso de alcohol es una enfermedad sistémica con graves consecuencias para la salud. En España, la demanda de tratamiento por abuso de alcohol es creciente; los pacientes que inician un tratamiento de este tipo han aumentado en los últimos años hasta convertirse en la primera causa de demanda de tratamiento, muy por encima del trastorno por cocaína u otras sustancias. La pérdida de calidad de vida y de nivel de salud en estos pacientes es clara y la prevención y reducción de daños deben ser prioritarias en las actuaciones de salud pública y primordiales para el bienestar de la sociedad.
Es necesario desarrollar proyectos de investigación centrados en las complicaciones sistémicas del trastorno por uso de alcohol y en las alteraciones epigenéticas producidas por esta sustancia, pero más importante todavía es hacer llegar los resultados a la sociedad.
Este trabajo ha sido parcialmente financiado por el Ministerio de Ciencia e Inovación, el Instituto de Salud Carlos III y fondos FEDER (RD16/0017/0003, PI17/00174), así como por el Plan Nacional sobre Drogas del Ministerio de Sanidad (PNSD 2018/020).
Referencias
Anstee, Q. M., Daly, A. K., & Day, C. P. (2015). Genetics of alcoholic liver disease. Seminars in Liver Disease, 35(04), 361–374. https://doi.org/10.1055/s-0035-1567832
Berkel, T. D. M., & Pandey, S. C. (2017). Emerging role of epigenetic mechanisms in alcohol addiction. Alcoholism: Clinical and Experimental Research, 41, 666–680. https://doi.org/10.1111/acer.13338
Carrigan, M. A., Uryasev, O., Frye, C. B., Eckman, B. L., Myers, C. R., Hurley, T. D., & Benner, S. A. (2015). Hominids adapted to metabolize ethanol long before human-directed fermentation. Proceedings of the National Academy of Sciences of the United States of America, 112(2), 458–463. https://doi.org/10.1073/pnas.1404167111
Cederbaum, A. I. (2012). Alcohol metabolism. Clinics in Liver Disease, 16(4), 667–685. https://doi.org/10.1016/j.cld.2012.08.002
Chamorro, A. J., Rosón-Hernández, B., Medina-García, J.-A., Muga-Bustamante, R., Fernández-Solá, J., Martín-González, M.-C., Seco-Hernández, E., Novo-Veleiro, I., Suárez-Cuervo, C., Mateos-Díaz, A. M., Monte-Secades, R., Machado-Prieto, B., Puerta-Louro, R., Prada-González, C., Fernández-Rial, Á., Sabio-Repiso, P., Vázquez-Vigo, R., Antolí-Royo, A.-C., Gomila-Grange, A., … Laso, F.-J. (2017). Differences between alcoholic and nonalcoholic patients with Wernicke encephalopathy: A multicenter observational study. Mayo Clinic Proceedings, 92(6), 899–907. https://doi.org/10.1016/j.mayocp.2017.02.019
Degenhardt, L., Charlson, F., Ferrari, A., Santomauro, D., Erskine, H., Mantilla-Herrara, A., Whiteford, H., Leung, J., Naghavi, M., Griswold, M., Rehm, J., Hall, W., Sartorius, B., Scott, J., Vollset, S. E., Knsudse, A. K., Haro, J. M., Patton, G., Kopec, J., … Vos, T. (2018). The global burden of disease attributable to alcohol and drug use in 195 countries and territories, 1990–2016: A systematic analysis for the Global Burden of Disease Study 2016. The Lancet Psychiatry, 5(12), 987–1012. https://doi.org/10.1016/S2215-0366(18)30337-7
García-Calvo, X., Bolao, F., Sanvisens, A., Zuluaga, P., Tor, J., Muga, R., & Fuster, D. (2020). Significance of markers of monocyte activation (CD163 and sCD14) and inflammation (IL-6) in patients admitted for alcohol use disorder treatment. Alcoholism: Clinical and Experimental Research, 44(1), 152–158. https://doi.org/10.1111/acer.14228
Leger, A. S. S., Cochrane, A. L., & Moore, F. (1979). Factors associated with cardiac mortality in developed countries with particular reference to the consumption of wine. The Lancet, 313(8124), 1017–1020. https://doi.org/10.1016/S0140-6736(79)92765-X
Observatorio Español de las Drogas y las Adicciones. (2020). INFORME 2020 Alcohol, tabaco y drogas ilegales en España. https://pnsd.sanidad.gob.es/
Rao, R., & Topiwala, A. (2020). Alcohol use disorders and the brain. Addiction, 115(8), 1580–1589. https://doi.org/10.1111/add.15023
Sanvisens, A., Zuluaga, P., Rivas, I., Rubio, G., Gual, A., Torrens, M., Short, A., Álvarez, F. J., Tor, J. Farré, M., Rodríguez de Fonseca, F., & Muga, R. (2017). Patients with alcohol use disorder: initial results from a prospective multicenter registry in the Spanish Network on Addiction Disorders. CohRTA Study. Adicciones, 30(4), 931. https://doi.org/10.20882/adicciones.931
Szabo, G., & Saha, B. (2015). Alcohol’s effect on host defense. Alcohol Research: Current Reviews, 37(2), 159–170. https://pubmed.ncbi.nlm.nih.gov/26695755/
Wood, A. M., Kaptoge, S., Butterworth, A., Willeit, P., Warnakula, S., Bolton, T., Paige, E., Paul, D. S., Sweeting, M., Burgess, S., Bell, S., Astle, W., Stevens, D., Koulman, A., Selmer, R. M., Verschuren, W. M. M., Sato, S., Njølstad, I., Woodward, M., … Danesh, J. (2018). Risk thresholds for alcohol consumption: Combined analysis of individual-participant data for 599 912 current drinkers in 83 prospective studies. The Lancet, 391(10129), 1513–1523. https://doi.org/10.1016/S0140-6736(18)30134-X
Zuluaga, P., Sanvisens, A., Teniente-Serra, A., El Ars, O., Fuster, D., Quirant-Sánchez, B., Martínez-Cáceres, E., & Muga, R. (2020). Loss of naive T lymphocytes is associated with advanced liver fibrosis in alcohol use disorder. Drug and Alcohol Dependence, 213, 108046. https://doi.org/10.1016/j.drugalcdep.2020.108046